Wärmeauflagen bei einem Bandscheibenvorfall
Entdecken Sie ThermaCare Wärmeumschläge für den unteren Rücken und die Hüfte, um die Schmerzen nach einem Bandscheibenvorfall zu lindern.

Bei dem Wort "Bandscheibenvorfall" denken viele an heftige, ausstrahlende Schmerzen und Einschränkungen der Beweglichkeit, die sich über Wochen und Monate hinziehen können. Doch wie entsteht er, ist er immer so schmerzhaft und was hilft gegen akute Beschwerden? Hier finden Sie es heraus.
Die menschliche Wirbelsäule ist ein wahres Multitalent: Sie erlaubt uns den aufrechten Gang, verleiht uns gleichzeitig Stabilität und Beweglichkeit und schützt das empfindliche Rückenmark. Um diesen Aufgaben gerecht zu werden, ist unser Rückgrat ein komplexes Gebilde aus Wirbelkörpern und -gelenken, Bändern, Sehnen, Faszien und Bandscheiben (auch: Zwischenwirbelscheiben oder Disci intervertebrales).

Insgesamt 23 Bandscheiben befinden sich zwischen den 24 Wirbelkörpern der beweglichen Hals-, Brust- und Lendenwirbelsäule und verbinden diese Wirbel miteinander. Jede Bandscheibe hat einen Wasseranteil von bis zu 85 % und besteht aus einem inneren weichen Gallertkern (Nucleus pulposus), umgeben von einem äußeren knorpeligen Faserring (Anulus fibrosus).
Bei Bewegungen federn die Bandscheiben als organische Puffer den Druck zwischen den Wirbeln ab und sorgen für eine gleichmäßige Verteilung der Belastung auf die gesamten Deckplatten der jeweiligen Wirbelkörper. Gleichzeitig halten sie einen Abstand zwischen den Wirbelkörpern, sodass die Nerven des Rückenmarks bei Bewegung nicht komprimiert werden. So ermöglichen Bandscheiben eine Flexibilität in alle Richtungen zwischen den knöchernen Strukturen.
Dabei kommt es zu einem ausgeklügelten Wechselspiel: Durch den Druck der aufrechten Körperhaltung und Bewegung im Laufe des Tages wird die verbrauchte Nährflüssigkeit aus den Bandscheiben gedrückt. In nächtlichen Ruhephasen, wenn der Körper liegt und die Bandscheiben entlastet sind, fließt frische Nährflüssigkeit zurück ins Gewebe und die Bandscheiben regenerieren sich.
Bandscheiben brauchen die regelmäßige Be- und Entlastung durch Bewegung und Ruhe, um elastisch zu bleiben. Mangelt es nun aber an Bewegung bzw. verharrt der Körper lange in einer Fehlhaltung (z. B. beim Sitzen oder Schlafen), werden die Bandscheiben ungünstig strapaziert und nicht mehr richtig ernährt, sodass sie sich nicht mehr erholen können. Kommen dann noch natürliche Abnutzungserscheinungen der Wirbelsäule hinzu sowie ein sinkender Wassergehalt in den Körperzellen, Prozesse, die mit ungefähr 30 Jahren einsetzen, beginnen die Bandscheiben spröde, brüchig und flacher zu werden.
Durch einen zu großen Druck bekommt der Faserring Risse oder reißt ganz ein, sodass die innere Gallertmasse verrutscht und sich vorwölbt (Bandscheibenvorwölbung, auch: Protrusion oder inkompletter Bandscheibenvorfall) oder den Faserring komplett durchbricht und austritt (Bandscheibenvorfall oder (Diskus)Prolaps). Dabei kann das Material der Bandscheibe auf das Rückenmark oder zwischen den Wirbeln liegende Spinalnerven drücken und so zu Ausstrahlungen in angrenzende Regionen und Körperteile wie Gesäß, Arme und Beine führen.
Ein Bandscheibenvorfall oder eine Bandscheibenvorwölbung können sich auf unterschiedliche Arten äußern. So kann es bei manchen Betroffenen zu sehr starken Kreuzschmerzen mit Ausstrahlung, Sensibilitätsstörungen und Lähmungserscheinungen kommen, während andere nur wenige bis gar keine Beschwerden haben. Außerdem können die typischen Anzeichen eines Bandscheibenvorfalls wie Schmerzen und Ausstrahlung auch weitaus harmlosere Ursachen haben, wie z. B. akute Muskelverspannungen.
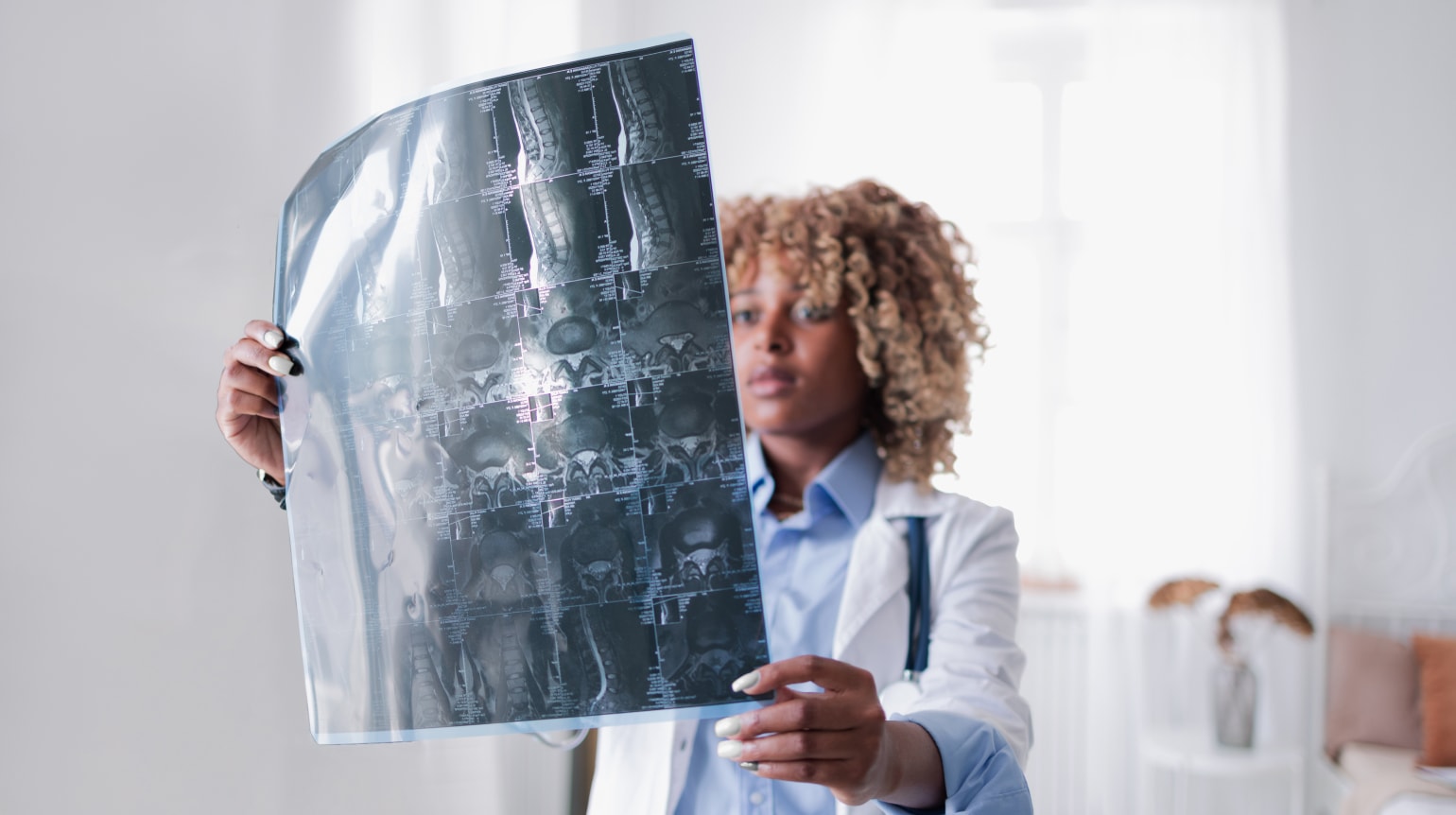
Die Diagnose erfolgt mittels bildgebender Verfahren
Kommt es im Rahmen eines Bandscheibenvorfalls zu Symptomen wie Kribbeln, Taubheitsgefühlen und Lähmungserscheinungen in den Armen oder Beinen oder zu Inkontinenz, können neurologische (z. B. elektrophysiologische) Untersuchungen Aufschluss über das Ausmaß einer potenziellen Nervenschädigung geben.
Kommt es zu schweren Sensibilitätsstörungen wie dem Querschnittssyndrom, Inkontinenz oder einem Taubheitsempfinden in der Genitalzone, u. U. begleitet von Einschränkungen der Sexualfunktion, muss der Prolaps so schnell wie möglich ärztlich abgeklärt und wahrscheinlich operativ behandelt werden.
Die ersten Ansprechpersonen bei Bandscheibenproblemen sind Orthopäd:innen oder Sportmediziner:innen. Operationen werden von auf Bandscheiben spezialisierten (Neuro-)
Chirurg:innen durchgeführt. Bei Nervenschädigungen können Expert:innen aus der Neurologie oder Neurochirurgie hinzugezogen werden.

Bei Fehlbelastung oder starker Überbelastung des Rückens wird ein Bandscheibenvorfall riskiert
Übrigens: Ein Bandscheibenvorfall kann einerseits aufgrund der heftigen Schmerzen, eingeschränkten Mobilität und Gefahr der Chronifizierung auch psychische Probleme verursachen.
Andererseits können psychische Faktoren wie Stress, Depressionen und Angst für Fehlhaltungen und einen erhöhten Muskeltonus sorgen, die einen Bandscheibenvorfall begünstigen können sowie die Schmerzwahrnehmung negativ beeinflussen.
In den meisten Fällen heilt ein Bandscheibenvorfall innerhalb von 4 bis 12 Wochen von allein aus. Diesen natürlichen Heilungsprozess können Sie durch Rückenübungen und andere therapeutische Maßnahmen unterstützen.
Dauern die Schmerzen länger als drei Monate an oder werden sie von Symptomen wie Empfindungsstörungen (z. B. Kribbeln und Taubheitsgefühle), Lähmungserscheinungen in den Armen oder Beinen oder Inkontinenz begleitet, muss unter Umständen operiert werden. Eine drei- bis sechswöchige Reha-Maßnahme kann nach einer Operation oder bei einem schweren Verlauf die Rückkehr in den Alltag erleichtern.
Ein Bandscheibenvorfall und eine Bandscheibenoperation zählen zu den Krankheiten, bei denen eine stufenweise Wiedereingliederung („Hamburger Modell“) in das Arbeitsleben über einen Zeitraum von bis zu sechs Monaten zum Tragen kommen kann.
Achtung: Bei Verdacht auf einen Bandscheibenvorfall sollten Sie grundsätzlich eine ärztliche Meinung einholen.
Die Lendenwirbelsäule besteht aus fünf Lenden- oder Lumbalwirbeln (L1-L5). Sie beginnt unterhalb der Brustwirbelsäule und endet am Kreuzbein (Os Sacrum). Da der Lendenwirbelbereich die größte Last des Körpergewichts tragen muss und vor allem beim Sitzen und bei verbreiteten Fehlhaltungen wie dem Hohlkreuz stark strapaziert wird, treten die meisten Bandscheibenvorfälle¹ in dieser Region auf. Hier kann ein Prolaps in das Gesäß, die Hüfte und ein Bein ausstrahlen.
Nicht immer steckt ein Bandscheibenvorfall dahinter: Es gibt unterschiedliche Ursachen für Schmerzen im unteren Rücken bei Frauen und anderen Menschen, die von Zyklusschwankungen und gynäkologischen Erkrankungen oder Besonderheiten betroffen sind.
Die Brustwirbelsäule besteht aus zwölf Brust- oder Thorakalwirbeln (Th1-Th12). Dieser Teil der Wirbelsäule ist am unbeweglichsten und läuft daher die geringste Gefahr, einen Prolaps zu entwickeln. Kommt es hier doch zu einer Schädigung der Bandscheibe, passiert das meistens im unteren Bereich der BWS. Dabei können die Schmerzen gürtelförmig ausstrahlen und im oberen und mittleren Rücken wahrgenommen werden. Manchmal deuten Schmerzen im Bereich der Brustwirbelsäule aber auch auf ein BWS-Syndrom hin.
Die Halswirbelsäule besteht aus sieben Hals- oder Zervikalwirbeln (C1-C7). In diesem Bereich kommt es seltener zu Bandscheibenvorfällen als in der Lendenwirbelsäule. Die möglichen Symptome sind hier Schmerzen und Bewegungseinschränkungen im Hals, Hinterkopf, Nacken und Schulter-Arm-Bereich sowie Schwindel und Tinnitus. Manchmal verspannt sich der Nacken bei einem Prolaps so stark, dass der Hals versteift und kurzfristig schief steht.
Der Prolaps wurde diagnostiziert. Wie geht es jetzt weiter? Ob Operation oder konservative Therapie, ob medizinische Behandlung oder Selbsthilfe: Hier erfahren Sie, welche die geläufigsten und vielversprechendsten Maßnahmen nach einem Bandscheibenvorfall sind.
Tipp: Vertrauen Sie auf die Selbstheilungskräfte Ihres Körpers. Körpereigene Enzyme können die ausgetretenen Teile einer Bandscheibe effektiv abbauen, wenn Sie Ihren Körper dabei mit der richtigen Form von Bewegung, gesunder Ernährung, Entspannung und einem Fokus auf eine rückengerechte Körperhaltung unterstützen.
Die gute Nachricht: Eine Operation ist in den meisten Fällen bei einem Bandscheibenvorfall nicht erforderlich. Operiert werden muss unter Umständen nur, wenn neurologische Ausfälle wie Lähmungserscheinungen oder Inkontinenz auftreten oder die Beschwerden trotz konservativer Maßnahmen nicht innerhalb von drei Monaten abnehmen. Dieser Eingriff erfolgt heute meist mit minimalinvasiver Technologie (z. B. endoskopisch oder mikrochirurgisch). Dabei wird das Bandscheibengewebe zum Teil (in Form einer Nukleotomie/Diskotomie) oder komplett (in Form einer Diskektomie) entfernt und manchmal durch eine künstliche Bandscheibenprothese, ein Hydrogelkissen oder ein Textilimplantat ausgetauscht.
Auch können die Wirbel um die geschädigte Bandscheibe herum miteinander fixiert und auf diese Weise versteift werden (Spondylodese). So wird die Beweglichkeit zugunsten der Stabilität an dieser Stelle eingeschränkt. Eine Bandscheibenoperation sollte grundsätzlich gut bedacht sein, da ein Eingriff an der Wirbelsäule immer ein gewisses Risiko mit sich bringt: So können Nerven verletzt werden und es besteht die Gefahr von Entzündungen, Nachblutungen, Wundheilungsstörungen und der Bildung von Narbengewebe.
Zur konservativen, also erhaltenden (nicht operativen) Therapie von Bandscheibenbeschwerden gehört die Thermotherapie, die gezielte Behandlung mit Wärme oder Kälte.
Bei einem akuten Bandscheibenvorfall ist in vielen Fällen eine Kältetherapie (z. B. in Form von Kühlpads, kühlenden Schmerzgelen, Eiskompressen oder Kältesprays) angezeigt. Denn hier kann es zu entzündlichen Prozessen innerhalb des betroffenen Gewebes kommen, die besser auf Kälte ansprechen. Kälteanwendungen reduzieren die Durchblutung, wirken abschwellend, entzündungshemmend und schmerzlindernd.
Wärmeanwendungen hingegen, wie z. B. die Wärmeauflagen oder -umschläge von ThermaCare, Wärmflasche, heiße Rolle, Infrarotlicht oder Sauna, eignen sich vor allem bei Verspannungen im Rücken oder Nackenverspannungen, wie sie im Rahmen einer chronischen Bandscheibenschädigung vorkommen können. Wärmetherapeutische Maßnahmen fördern die Durchblutung im Gewebe, wirken schmerzlindernd und unterstützen die Regeneration der Muskulatur.
Achtung: Bei Entzündungen, Herzbeschwerden, schwerem Bluthochdruck, Diabetes und starker Schilddrüsenüberfunktion (Hyperthyreose) sollte eine Wärmetherapie nur nach ärztlicher Absprache erfolgen. Bitte lassen Sie sich vor der Selbstbehandlung eines Bandscheibenvorfalls generell ärztlich beraten, um die für Sie besten (thermo)therapeutischen Methoden zu finden.
Ein Prolaps kann mit heftigen Schmerzen einhergehen und eine unbewusste Schonhaltung auslösen, die die Verspannung in der betroffenen Wirbelsäulenregion verschlimmert und die Beweglichkeit noch weiter einschränkt. Außerdem kann es bei lang anhaltenden starken Schmerzreizen zur Ausbildung eines Schmerzgedächtnisses kommen, d. h. der Körper reagiert in der Folge auf Schmerzimpulse sensibler und die Schmerzen werden chronisch wahrgenommen. Deshalb werden bei einem akuten Bandscheibenvorfall in der Regel zunächst schmerzlindernde Medikamente verschrieben.
Wenn herkömmliche Schmerzmittel wie nichtsteroidale Antirheumatika (z. B. Ibuprofen, Diclofenac oder Naproxen) oder Analgetika (z. B. Paracetamol) bei der Bekämpfung der Schmerzen nicht mehr ausreichend sind, verschreiben Ärzt:innen bei einem Bandscheibenvorfall auch stärkere Arzneimittel wie Muskelrelaxanzien und Opioide. Diese Medikamente dürfen nur unter ärztlicher Kontrolle und für kurze Zeiträume eingenommen werden.
Kortikoide (Cortison) wirken entzündungshemmend. Da sie enorme Auswirkungen auf den gesamten Organismus haben können, sollten auch sie nur punktuell und bei starken Beschwerden eingesetzt werden.
Bei chronischen Formen von Bandscheibenproblemen werden manchmal auch bestimmte Antidepressiva verschrieben. Diese Medikamente wirken nicht nur stimmungsaufhellend, angstlösend oder beruhigend, sondern auch schmerzlindernd.
Da die Behandlung von Bandscheibenbeschwerden langwierig sein kann, ist besondere Vorsicht bei der Einnahme von Medikamenten angebracht. Diese sollten nur temporär und begleitend zu anderen Therapiemaßnahmen wie Physiotherapie und Rückentraining eingesetzt werden.
Unterstützend können bei einem Prolaps auch entzündungshemmende Schmerzcremes, -salben und -gele wie das kühlende Schmerzgel von ThermaCare (Pflichttext) lokal zum Einsatz kommen. Bitte beachten Sie, dass auch topische, also über die Haut wirkende Schmerzmittel Nebenwirkungen in Form von z. B. allergischen Hautreaktionen haben können.
Unterstützend zu bewegungstherapeutischen Methoden und Medikation können die folgenden Maßnahmen die akuten Schmerzen eines Bandscheibenvorfalls lindern und die Selbstheilungskräfte des Körpers unterstützen:
Achtung: Auch manuelle Therapie (wie z. B. Chiropraktik, Osteopathie, Massage, Akupunktur und Akupressur) kann sehr hilfreich bei der Behandlung von Bandscheibenschäden sein, sollte aber erst eingesetzt werden, wenn die akuten Beschwerden nachgelassen haben.
Ein Bandscheibenvorfall tritt in den meisten Fällen nicht einfach aus dem Nichts auf, sondern ist die Folge von lang andauernden Fehlhaltungen und -belastungen, Bewegungsmangel oder altersbedingten Verschleißerscheinungen. Akute Beschwerden wie ein Hexenschuss oder immer wieder auftretende Schmerzen im oberen und mittleren Rücken sowie Kreuzschmerzen sind ein Warnsignal und sollten nicht abgetan werden.
Die wichtigste Maßnahme, um einem Bandscheibenvorfall vorzubeugen, ist eine regelmäßige und rückenfreundliche Bewegung, die sowohl für eine Dehnung, Lockerung und Kräftigung der Rückenmuskulatur als auch für eine Steigerung der Fitness sorgt und so zum allgemeinen körperlichen und psychischen Wohlbefinden beiträgt.
Zusätzlich lässt sich mit diesen Tipps einer vorzeitigen Abnutzung der Bandscheiben entgegenwirken:
Eine rückenfreundliche Schlafposition beugt einem Bandscheibenvorfall vor
Auch wenn es aufgrund der Schmerzen und eingeschränkten Beweglichkeit erst einmal abwegig erscheint: Um nach einem Prolaps schnell wieder auf die Beine zu kommen, ist es unerlässlich, die Muskulatur rund um die geschädigte Bandscheibe zeitnah zu mobilisieren und zu kräftigen.
Je nach Fall eignen sich hierfür am besten eine auf die Wirbelsäule abgestimmte Krankengymnastik, spezielle Dehnübungen für die verkürzte und verhärtete Rückenmuskulatur und eine sanfte Vergrößerung des Bewegungsradius durch Spaziergänge, oder Rückenschwimmen. Das tut nicht nur dem Rücken gut, sondern hilft auch der Seele, die mitunter psychisch herausfordernde Diagnose zu verarbeiten und sich nach einer Phase, in der man teilweise heftigen Schmerzen ausgeliefert war, wieder selbstwirksamer zu fühlen.
Achten Sie bei dem Training in der akuten Phase darauf, dass die Wirbelsäule weder gerundet, noch seitwärts geneigt oder gedreht wird und vermeiden Sie Sportarten, bei denen es zu Erschütterungen kommt wie z. B. Joggen, Skifahren, Tennis, Reiten oder Trampolinspringen. Auch sollten Sie nicht bis zur Erschöpfungsgrenze trainieren, um nicht die korrekte aufgespannte Rückenhaltung zu verlieren.
Die folgenden Übungen tragen dazu bei, die durch einen Bandscheibenvorfall oder eine Vorwölbung entstandenen Muskelverspannungen abzubauen und so für eine verbesserte Durchblutung und Mobilität zu sorgen.
Achtung: Ein akuter Bandscheibenvorfall ist eine ernsthafte Verletzung der Wirbelsäule. Aus diesem Grund sollte ein Rückentraining grundsätzlich von Orthopäd:innen oder Sportmediziner:innen verschrieben und von professionellen Physiotherapeut:innen begleitet werden, die genau wissen, welche Übungen sich bei Bandscheibenbeschwerden eignen und welche vermieden werden sollten.
Wenn bei diesem Training mehr als ein leichter Dehnungsschmerz aufkommen sollte, brechen Sie die Übung bitte sofort ab und befragen Sie erfahrene Physiotherapeut:innen oder Ihre Orthopädiepraxis, ob diese Dehnungen in Ihrem Fall geeignet sind.
Wichtig: Bitte holen Sie bei einem akuten Bandscheibenvorfall unbedingt ärztlichen Rat ein, bevor Sie die folgenden Rückenübungen durchführen!
Bei einem Bandscheibenvorfall kommt es meist zu massiven Verhärtungen der Muskulatur im betroffenen Rückenbereich. Mit den folgenden beiden Übungen können Sie die Rückenmuskulatur sanft lockern und dehnen.
Schritt 1
Gehen Sie in den Vierfüßlerstand, Arme und Oberschenkel sind senkrecht aufgestellt. Die Arme sind durchgestreckt, die Handflächen liegen flach auf dem Boden, die Finger zeigen nach vorne. Der Rücken ist ganz gerade, sodass kein Hohlkreuz entsteht.
Schritt 2
Senken Sie die Leisten vorsichtig in Richtung Boden ab. Der Oberkörper bleibt aufgerichtet, die Arme sind durchgestreckt (stützen Sie sich bei fehlender Armkraft auf den Unterarmen ab). Warten Sie, bis der Dehnungsschmerz nachlässt, dann geben Sie nach und lassen die Leisten weiter nach unten sinken. Verbleiben Sie in dieser Dehnung für zwei Minuten.
Schritt 3
Stellen Sie sich vor eine Wand. Die Füße sind hüftbreit aufgestellt und einen Schritt weit von der Wand entfernt. Die Handflächen liegen etwas mehr als schulterbreit in Kopfhöhe an der Wand auf.
Schritt 4
Schieben Sie Ihre Leisten langsam in Richtung Wand, der Oberkörper dehnt in die Gegenrichtung, der Kopf steht in Verlängerung der Wirbelsäule. Halten Sie die Dehnung für zwei Minuten.
Der Mensch hat in der Regel 23 Bandscheiben, die sich zwischen den 24 Wirbelkörpern der beweglichen Wirbelsäule (Hals-, Brust- und Lendenwirbelsäule) befinden.
Bei einem Bandscheibenvorfall sollten folgende Aktivitäten vermieden werden:
Die ersten Ansprechpersonen bei Bandscheibenproblemen sind Orthopäd:innen oder Sportmediziner:innen. Operationen werden von auf Bandscheiben spezialisierten (Neuro-) Chirurg:innen durchgeführt. Bei Nervenschädigungen können Expert:innen aus der Neurologie oder Neurochirurgie hinzugezogen werden.
Nicht jeder Bandscheibenvorfall verursacht Schmerzen und nicht jede Form von Rückenschmerzen wird von einem Bandscheibenvorfall ausgelöst. Kommt es zu Schmerzen bei einem diagnostizierten Bandscheibenvorfall, können diese zwischen 4 und 12 Wochen andauern. Halten die Schmerzen länger an, handelt es sich um chronische Beschwerden, die möglicherweise operativ behandelt werden müssen.
Dauern die Beschwerden länger als 12 Wochen an oder kommt es zu starken Empfindungsstörungen wie Kribbeln, Taubheitsgefühlen, Lähmungserscheinungen in den Armen oder Beinen bis hin zum Querschnittssyndrom sowie zu Inkontinenz oder einem Taubheitsempfinden in der Genitalzone, u. U. begleitet von Einschränkungen der Sexualfunktion, muss der Prolaps so schnell wie möglich ärztlich abgeklärt und wahrscheinlich operativ behandelt werden.
Wird ein Bandscheibenvorfall konservativ, d. h. nicht operativ behandelt, kann die Arbeitsunfähigkeit durchschnittlich 4 bis 12 Wochen andauern. Nach einer Operation und bei schweren Verläufen kann außerdem eine drei- bis sechswöchige Reha-Maßnahme dazukommen. Unter Umständen ist eine stufenweise Wiedereingliederung in das Arbeitsleben nach dem Hamburger Modell bei einem schweren Bandscheibenvorfall (mit oder ohne Operation) möglich.